Fungal Infections Details
Fungal Infections. Mobile Phone Number 01797522136, 01987073965. Infections caused by fungi are called Fungal Infections. Common Fungal Infections are Tinea pedis, Tinea cruris, Tinea capitis, Tinea corporis, Tinea manuum, Tinea versicolor, Tinea unguium, Oral candidiasis, and Vaginal candidiasis. Infection caused by tinea fungus is tineasis.
All Tineasis are superficial skin infections. These fungal infections are discussed elaborately in some short medical courses. The courses are Paramedical, Diploma Medical Assistant, DMA Courses, DMS Courses, DPM Courses, DMDS Course, DMSc Course, PDT Dermatology Course, and PDT Medicine Course. All these courses are available at HRTD Medical Institute.
1. Tinea Pedis Fungal Infection
What is tinea pedis?
Tinea pedis is a fungal infection. Tinea pedis is a foot infection caused by a dermatophyte fungus. It is the most common dermatophyte infection and is particularly prevalent in hot, tropical, urban environments. This is also known as an athlete’s foot.
Tinea pedis may be accompanied by tinea cruris, tinea mannum, or tinea unquium.
-টিনিয়া পেডিস হল একটি ডার্মাটোফাইট ছত্রাকের কারণে পায়ের সংক্রমণ। এটি সবচেয়ে সাধারণ ডার্মাটোফাইট সংক্রমণ এবং বিশেষ করে গরম, গ্রীষ্মমন্ডলীয়, শহুরে পরিবেশে প্রচলিত। এটি অ্যাথলিটস ফুট নামেও পরিচিত।
-টিনিয়া পেডিসের সাথে টিনিয়া ক্রুরিস, টিনিয়া ম্যানুম বা টিনিয়া আনকিয়াম থাকতে পারে
What causes tinea pedis fungal infection?
Causes of tinea pedis fungal infection are :
টিনিয়া পেডিস সৃষ্টিকারী তিনটি সবচেয়ে সাধারণ ডার্মাটোফাইট ছত্রাক হল:
- Trichophyton (T.) rubrum
- T. interdigital, previously called T. mentagrophytes var. interdigital
- Epidermophyton floccosum
-ট্রাইকোফাইটন (টি।) রুব্রাম
টি. ইন্টারডিজিটেল, আগে বলা হতো টি. মেন্টাগ্রোফাইটস var। ইন্টারডিজিটেল
এপিডার্মোফাইটন ফ্লোকোসাম
Who gets tinea pedis fungal infection?
Tinea pedis fungal infection usually occurs in males and adolescents/young adults, but can also affect females, children, and older people. Infection is usually acquired by direct contact with the causative organism, for example using a shared towel, or by walking barefoot in a public changing room.
টিনিয়া পেডিস সাধারণত পুরুষ এবং কিশোর/তরুণ প্রাপ্তবয়স্কদের মধ্যে দেখা যায়, তবে মহিলা, শিশু এবং বয়স্ক ব্যক্তিদেরও প্রভাবিত করতে পারে। সংক্রমণ সাধারণত কার্যকারী জীবের সাথে সরাসরি যোগাযোগের দ্বারা অর্জিত হয়, উদাহরণস্বরূপ একটি শেয়ার করা তোয়ালে ব্যবহার করা বা পাবলিক চেঞ্জ রুমে খালি পায়ে হাঁটা।
Other risk factors include:
- Occlusive footwear (for example, heavy industrial boots)
- Excessive sweating (hyperhidrosis)
- Underlying immunodeficiency or diabetes mellitus
- Systemic corticosteroids or immune suppressive medications.
- Poor peripheral circulation lymphoedema
অক্লুসিভ জুতা (উদাহরণস্বরূপ, ভারী শিল্প বুট)
অত্যধিক ঘাম (হাইপারহাইড্রোসিস)
অন্তর্নিহিত ইমিউনোডেফিসিয়েন্সি বা ডায়াবেটিস মেলিটাস
সিস্টেমিক কর্টিকোস্টেরয়েড বা ইমিউন দমনকারী ওষুধ।
দুর্বল পেরিফেরাল সার্কুলেশন লিম্ফোডিমা
What are the clinical features of tinea pedis?
Clinical features of tinea pedis fungal infection are:
Tinea pedis tends to be asymmetrical and may be unilateral. It usually presents in one of three ways:
টিনিয়া পেডিস অপ্রতিসম হতে থাকে এবং একতরফা হতে পারে। এটি সাধারণত তিনটি উপায়ে উপস্থাপন করে:
- Itchy erosions and/or scales between the toes, especially between 4th and 5th toes
- Scale covering the sole and sides of the feet (hyperkeratotic/moccasin type, usually caused by T. rubrum)
- Small to medium-sized blisters, usually affecting the inner aspect of the foot (vesiculobullous type).
পায়ের আঙ্গুলের মাঝখানে চুলকানি ক্ষয় এবং/অথবা আঁশ, বিশেষ করে ৪র্থ ও ৫ম আঙ্গুলের মধ্যে
পায়ের একমাত্র এবং পাশের স্কেল (হাইপারকেরাটোটিক/মোকাসিন প্রকার, সাধারণত টি. রুব্রাম দ্বারা সৃষ্ট)
ছোট থেকে মাঝারি আকারের ফোস্কা, সাধারণত পায়ের ভেতরের দিককে প্রভাবিত করে (ভেসিকুলোবুলাস টাইপ
It can also uncommonly cause oozing and ulceration between the toes (ulcerative type), or pustules (these are more common in tinea pedis due to T. interdigitale than that due to T. rubrum).
এছাড়াও এটি অস্বাভাবিকভাবে পায়ের আঙ্গুলের (আলসারেটিভ টাইপ) বা পুস্টুলস (এগুলি টি. রুব্রামের তুলনায় টি. ইন্টারডিজিটেলের কারণে টিনিয়া পেডিসে বেশি দেখা যায়) মধ্যে ঘা এবং ঘা সৃষ্টি করতে পারে।
Treatment of tinea pedis fungal infection
1Topical antifungal ( Econazole/ Terbinafine)
টপিকাল অ্যান্টিফাঙ্গাল (ইকোনাজোল/টেরবিনাফাইন)
- Twice daily dose to the infected area.
- Oral antifungal ( Fluconazole/ Itraconazole)
Doses according to the specific antifungal medicine.
সংক্রামিত এলাকায় দিনে দুবার ডোজ। ওরাল অ্যান্টিফাঙ্গাল (ফ্লুকোনাজোল/ইট্রাকোনাজোল) নির্দিষ্ট অ্যান্টিফাঙ্গাল মি অনুযায়ী ডোজ
How can the recurrence of tinea pedis be prevented?
Prevention of the recurrence of tinea pedis fungal infection:
টিনিয়া পেডিসের পুনরাবৃত্তি কমাতে:
- Dry feet and toes meticulously after bathing
- Use desiccating foot powder once or twice daily
- Avoid wearing occlusive footwear for long periods
- Thoroughly dry shoes and boots
- Clean the shower and bathroom floors using a product containing bleach
- Treat shoes with antifungal powder.
গোসলের পর পা ও পায়ের আঙ্গুল সাবধানে শুকিয়ে নিন
দিনে একবার বা দুবার পাউডার ব্যবহার করুন
দীর্ঘ সময়ের জন্য অক্লুসিভ পাদুকা পরা এড়িয়ে চলুন
জুতা এবং বুট পুঙ্খানুপুঙ্খভাবে শুকিয়ে
ব্লিচযুক্ত পণ্য ব্যবহার করে ঝরনা এবং বাথরুমের মেঝে পরিষ্কার করুন
জুতা অ্যান্টিফাঙ্গাল পাউডার দিয়ে চিকিত্সা করুন।
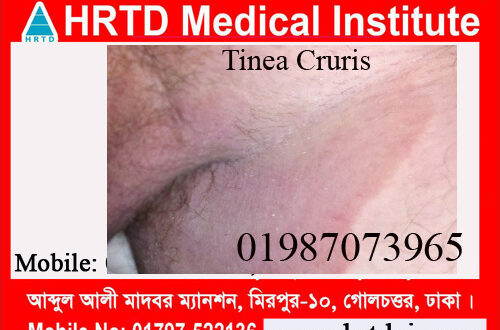
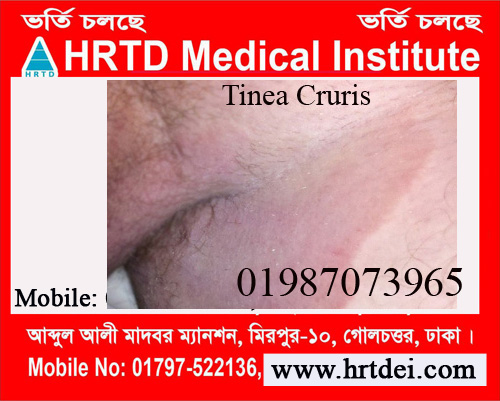
2. Tinea Cruris Fungal Infection
What is tinea cruris?
Definition of Tinea cruris fungal infection:
Tinea cruris is a fungal infection. Tinea cruris is the name used for infection of the groin with a dermatophyte fungus. It is most often seen in adult men. Tinea cruris is commonly known as jock itch.
Tinea cruris- হল একটি ডার্মাটোফাইট ছত্রাক দিয়ে কুঁচকির সংক্রমণের জন্য ব্যবহৃত নাম। এটি প্রায়শই প্রাপ্তবয়স্ক পুরুষদের মধ্যে দেখা যায়। টিনিয়া ক্রুরিস সাধারণত জক ইচ নামে পরিচিত।
In different parts of the world, different species cause tinea cruris. In New Zealand, Trichophyton rubrum and Epidermophyton floccosum are the most common causes. Infection often comes from the feet (tinea pedis) or nails (tinea unguum) originally, spread by scratching or the use of an infected towel.
বিশ্বের বিভিন্ন স্থানে, বিভিন্ন প্রজাতি টিনিয়া ক্রুরিস সৃষ্টি করে। নিউজিল্যান্ডে, ট্রাইকোফাইটন রুব্রাম এবং এপিডার্মোফাইটন ফ্লোকোসাম সবচেয়ে সাধারণ কারণ। সংক্রমণ প্রায়শই পায় (টিনিয়া পেডিস) বা নখ (টিনিয়া আনগুইম) থেকে আসে, এটি আঁচড়ের মাধ্যমে বা সংক্রমিত তোয়ালে ব্যবহার করে ছড়িয়ে পড়ে।
The appearance is similar to ringworm (tinea corporis)). The rash has a scaly raised red border that spreads down the inner thighs from the groin or scrotum. Tinea cruris may form ring-like patterns on the buttocks. It is not often seen on the penis or vulva or around the anus. Tinea cruris can be very itchy.
চেহারা দাদ (টিনিয়া কর্পোরিস)) এর মতো। ফুসকুড়িতে একটি আঁশযুক্ত লাল সীমানা থাকে যা কুঁচকি বা অণ্ডকোষ থেকে ভিতরের উরু পর্যন্ত ছড়িয়ে পড়ে। টিনিয়া ক্রুরিস নিতম্বে রিং-এর মতো প্যাটার্ন তৈরি করতে পারে। এটি প্রায়শই লিঙ্গ বা ভালভা বা মলদ্বারের চারপাশে দেখা যায় না। টিনিয়া ক্রুরিস খুব চুলকায়
Tinea cruris
Prevention of Tinea pedis fungal infection:
- Dry the groin carefully after bathing using a separate towel.
- Do not share towels, sheets or personal clothing.
- Avoid wearing occlusive or synthetic clothing.
- If you are overweight, try to lose weight to reduce chafing and sweating.
একটি পৃথক তোয়ালে ব্যবহার করে গোসলের পরে কুঁচকিটি সাবধানে শুকিয়ে নিন। তোয়ালে, চাদর বা ব্যক্তিগত পোশাক শেয়ার করবেন না। অক্লুসিভ বা সিন্থেটিক পোশাক পরা এড়িয়ে চলুন। যদি আপনার ওজন বেশি হয়, তাহলে চ্যাফিং এবং ঘাম কমাতে ওজন কমানোর চেষ্টা করুন।
টিনিয়া পেডিস প্রতিরোধ:
Diagnosis of tinea cruris fungal infection
The diagnosis of tinea cruris fungal infection is confirmed by microscopy and culture of skin scrapings.
টিনিয়া ক্রুরিস রোগ নির্ণয় টিনিয়া ক্রুরিস রোগ নির্ণয় মাইক্রোস্কোপি এবং ত্বক স্ক্র্যাপিং এর সংস্কৃতি দ্বারা নিশ্চিত করা হয়।
Treatment of tinea cruris
- Topical antifungal ( Econazole/ Terbinafine)
টপিকাল অ্যান্টিফাঙ্গাল (ইকোনাজোল/টেরবিনাফাইন)
Or,
Topical antifungal + Topical steroid ( Hydrocortisone / Triamcinolone )
টপিকাল অ্যান্টিফাঙ্গাল + টপিকাল স্টেরয়েড (হাইড্রোকর্টিসোন / ট্রায়ামসিনলোন)
- Oral antifungal
3. Tinea capitis fungal infection
What is tinea capitis?
Definition of the Tinea capitis fungal infection:
Tinea capitis is a fungal infection of the scalp, involving both the skin and hair. It is also known as scalp ringworm. Symptoms of tinea capitis include hair loss, dry scaly areas, redness, and itch. Tinea barbae is essentially the same condition involving the beard area.
টিনিয়া ক্যাপিটিস হল মাথার ত্বকের একটি ছত্রাক সংক্রমণ, যা ত্বক এবং চুল উভয়ই জড়িত। এটি স্কাল্প দাদ নামেও পরিচিত। টিনিয়া ক্যাপিটিসের লক্ষণগুলির মধ্যে রয়েছে চুল পড়া, শুকনো আঁশযুক্ত এলাকা, লালভাব এবং চুলকানি। Tinea barbae মূলত দাড়ি এলাকা জড়িত একই অবস্থা.
Tinea capitis
Who gets tinea capitis fungal infection?
Tinea capitis fungal infection affects preadolescent children, between the ages of three and seven years. It can also affect adults, particularly those who are immunocompromised. Tinea capitis is found in most parts of the world.
টিনিয়া ক্যাপিটিস তিন থেকে সাত বছর বয়সী প্রাক-কৈশোরের বাচ্চাদের প্রভাবিত করে। এটি প্রাপ্তবয়স্কদেরও প্রভাবিত করতে পারে, বিশেষ করে যারা ইমিউনোকম্প্রোমাইজড। টিনিয়া ক্যাপিটিস বিশ্বের বেশিরভাগ অংশে পাওয়া যায়।
What causes tinea capitis fungal infection?
Causes of Tinea capitis fungal infection:
Tinea capitis is caused by dermatophytic fungi capable of invading keratinized tissue, such as the hair and nails. While over 40 different species of dermatophytes are known to exist, only a small number are associated with tinea capitis.
টিনিয়া ক্যাপিটিস চুল এবং নখের মতো কেরাটিনাইজড টিস্যুতে আক্রমণ করতে সক্ষম ডার্মাটোফাইটিক ছত্রাকের কারণে ঘটে। যদিও 40 টিরও বেশি বিভিন্ন প্রজাতির ডার্মাটোফাইট বিদ্যমান বলে জানা যায়, শুধুমাত্র অল্প সংখ্যক টিনিয়া ক্যাপিটিসের সাথে যুক্ত।
How is tinea capitis fungal infection spread?
Tinea capitis is a contagious infection. Anthropophilic species are spread following contact with infected persons, including asymptomatic carriers, or contaminated objects (fomites). Fomites that can harbor anthropophilic dermatophytes include hairbrushes, hats, towels, bedding, couches, and toys; fungal spores may remain viable on these for months. Zoophilic species are transmitted from infected animals, including household pets (especially kittens) or stray cats and dogs. Zoophilic species can spread person-to-person.
টিনিয়া ক্যাপিটিস একটি ছোঁয়াচে সংক্রমণ। অ্যানথ্রোপফিলিক প্রজাতিগুলি সংক্রামিত ব্যক্তির সংস্পর্শে আসার পরে ছড়িয়ে পড়ে, যার মধ্যে উপসর্গবিহীন বাহক বা দূষিত বস্তু (ফোমাইট) রয়েছে। নৃতাত্ত্বিক ডার্মাটোফাইটগুলিকে আশ্রয় করতে পারে এমন ফোমাইটগুলির মধ্যে রয়েছে চুলের ব্রাশ, টুপি, তোয়ালে, বিছানাপত্র, পালঙ্ক এবং খেলনা; ছত্রাকের স্পোরগুলি কয়েক মাস ধরে কার্যকর থাকতে পারে। জুফিলিক প্রজাতি সংক্রামিত প্রাণী থেকে সংক্রামিত হয়, যার মধ্যে পরিবারের পোষা প্রাণী (বিশেষ করে বিড়ালছানা) বা বিপথগামী বিড়াল এবং কুকুর রয়েছে। জুফিলিক প্রজাতি ব্যক্তি থেকে ব্যক্তিতে ছড়িয়ে দিতে পারে।
What are the clinical features of tinea capitis fungal infection?
Clinical features vary according to the species of dermatophyte, type of hair invasion, and the extent of the inflammatory host response. In all types, partial hair loss with some degree of inflammation is characteristic.
ক্লিনিকাল বৈশিষ্ট্যগুলি ডার্মাটোফাইটের প্রজাতি, চুলের আক্রমণের ধরন এবং প্রদাহজনক হোস্ট প্রতিক্রিয়ার মাত্রা অনুসারে পরিবর্তিত হয়। সব ধরনের ক্ষেত্রে, কিছু মাত্রার প্রদাহ সহ আংশিক চুল পড়া বৈশিষ্ট্যযুক্ত।
The clinical features may be broadly categorised into non-inflammatory and inflammatory variants.
The fungal infection may extend to involve other hair-bearing sites including eyebrows and eyelashes, and regional lymphadenopathy may be present.
ক্লিনিকাল বৈশিষ্ট্যগুলিকে বিস্তৃতভাবে অ-প্রদাহজনক এবং প্রদাহজনক রূপগুলিতে শ্রেণীবদ্ধ করা যেতে পারে। ছত্রাকের সংক্রমণ ভ্রু এবং চোখের দোররা সহ অন্যান্য চুলের জন্মস্থানে জড়িত হতে পারে এবং আঞ্চলিক লিম্ফ্যাডেনোপ্যাথি উপস্থিত থাকতে পারে।
What are the complications of tinea capitis fungal infection?
Alopecia can result in psychosocial distress for the patient, especially when scarring alopecia following inflammatory tinea capitis results in permanent bald patches. A secondary rash may occur with inflammatory tinea capitis, particularly after initiating antifungal treatment; this is known as a dermatophytide or id reaction. Rarely, erythema nodosum has been known to occur. Secondary bacterial infection may develop.
অ্যালোপেসিয়া রোগীর জন্য মনোসামাজিক যন্ত্রণার কারণ হতে পারে, বিশেষ করে যখন প্রদাহজনিত টিনিয়া ক্যাপিটিসের পরে অ্যালোপেসিয়ার দাগ স্থায়ী টাকের ছোপ দেখা দেয়। প্রদাহজনিত টিনিয়া ক্যাপিটিসের সাথে একটি সেকেন্ডারি ফুসকুড়ি দেখা দিতে পারে, বিশেষ করে অ্যান্টিফাঙ্গাল চিকিত্সা শুরু করার পরে; এটি একটি ডার্মাটোফাইটাইড বা আইডি প্রতিক্রিয়া হিসাবে পরিচিত। কদাচিৎ, erythema nodosum ঘটতে জানা গেছে। সেকেন্ডারি ব্যাকটেরিয়া সংক্রমণ বিকশিত হতে পারে।
How is tinea capitis fungal infection diagnosed?
Tinea capitis is usually suspected clinically but should be confirmed on microscopy and culture.
টিনিয়া ক্যাপিটিস সাধারণত ক্লিনিক্যালি সন্দেহ করা হয় তবে মাইক্রোস্কোপি এবং কালচারের মাধ্যমে নিশ্চিত হওয়া উচিত।
Laboratory Tests for fungal infections:
- Dermoscopy and trichoscopy
- Microscopy
- Culture
- Molecular diagnostic techniques
ডার্মোস্কোপি এবং ট্রাইকোস্কোপি মাইক্রোস্কোপি সংস্কৃতি আণবিক ডায়গনিস্টিক কৌশল
Treatment for tinea capitis fungal infection
Tinea capitis always requires at least 4 weeks of systemic medication, as topical agents cannot penetrate the root of the hair follicle. Terbinafine, itraconazole or, fluconazole Topical agents such as povidone-iodine, ketaconazole, and selenium sulfide shampoos can be used to reduce spore transmission.
টিনিয়া ক্যাপিটিসের জন্য সর্বদা কমপক্ষে 4 সপ্তাহের পদ্ধতিগত ওষুধের প্রয়োজন হয়, কারণ টপিক্যাল এজেন্টগুলি চুলের ফলিকলের গোড়ায় প্রবেশ করতে পারে না। টেরবিনাফাইন, ইট্রাকোনাজোল বা ফ্লুকোনাজোল টপিকাল এজেন্ট যেমন পোভিডোন-আয়োডিন, কেটাকোনাজোল এবং সেলেনিয়াম সালফাইড শ্যাম্পুগুলি স্পোর সংক্রমণ কমাতে ব্যবহার করা যেতে পারে।
What is the outcome for tinea capitis?
Non-inflammatory tinea capitis carries an excellent prognosis with appropriate and early treatment. Severe inflammatory tinea capitis may result in areas of permanent alopecia.
অ-প্রদাহজনিত টিনিয়া ক্যাপিটিস উপযুক্ত এবং প্রাথমিক চিকিত্সা সহ একটি চমৎকার পূর্বাভাস বহন করে। গুরুতর প্রদাহজনিত টিনিয়া ক্যাপিটিস স্থায়ী অ্যালোপেসিয়ার এলাকায় পরিণত হতে পারে।
4. Tinea Corporis Fungal Infection (Body Ringworm)
Body ringworm is a dermatophyte ( fungal infection of the face, trunk, arms and legs.
শরীরের দাদ একটি ডার্মাটোফাইট (মুখ, কাণ্ড, বাহু ও পায়ে ছত্রাকের সংক্রমণ।
- Symptoms of tinea corporis include pink-to-red, round patches on the skin that sometimes itch.
- টিনিয়া কর্পোরিসের লক্ষণগুলির মধ্যে রয়েছে গোলাপী থেকে লাল, ত্বকে গোল দাগ যা কখনও কখনও চুলকায়।
- Doctors examine the affected area and sometimes view a skin scraping under a microscope to make the diagnosis.
- চিকিত্সকরা আক্রান্ত স্থানটি পরীক্ষা করেন এবং কখনও কখনও রোগ নির্ণয়ের জন্য একটি মাইক্রোস্কোপের নীচে একটি ত্বক স্ক্র্যাপিং দেখেন।
- Treatment includes antifungal drugs applied directly to the affected areas or sometimes taken by mouth.
- চিকিত্সার মধ্যে রয়েছে অ্যান্টিফাঙ্গাল ওষুধগুলি সরাসরি প্রভাবিত এলাকায় প্রয়োগ করা বা কখনও কখনও মুখ দিয়ে নেওয়া।
Tinea corporis is a type of dermatophytosis. Tinea corporis is usually caused by Trichophyton or Microsporum. The infection generally causes pink-to-red, round patches with raised scaly borders that tend to be clear in the center. Sometimes the rash is itchy. Tinea corporis can develop anywhere on the skin and can spread rapidly to other parts of the body or to other people with whom there is close bodily contact.
টিনিয়া কর্পোরিস হল এক প্রকার ডার্মাটোফাইটোসিস। টিনিয়া কর্পোরিস সাধারণত ট্রাইকোফাইটন বা মাইক্রোস্পোরাম দ্বারা সৃষ্ট হয়। সংক্রমণের ফলে সাধারণত গোলাপী থেকে লাল, গোলাকার ছোপ দেখা যায় এবং উত্থিত আঁশযুক্ত সীমানা থাকে যা কেন্দ্রে পরিষ্কার থাকে। কখনও কখনও ফুসকুড়ি চুলকায়। Tinea corporis ত্বকের যে কোন জায়গায় বিকশিত হতে পারে এবং শরীরের অন্যান্য অংশে বা যাদের সাথে ঘনিষ্ঠ শারীরিক যোগাযোগ আছে তাদের মধ্যে দ্রুত ছড়িয়ে পড়তে পারে।
Examples of Body Ringworm (Tinea Corporis)
Body Ringworm (Tinea Corporis) With a Clear Center.The round patch of body ringworm seen in this photo has a raised border and a mostly clear center.
শরীরের দাদ (টিনিয়া কর্পোরিস) এর উদাহরণ বডি রিংওয়ার্ম (টিনিয়া কর্পোরিস) একটি ক্লিয়ার সেন্টার সহ। এই ফটোতে দেখা গেছে বডি রিংওয়ার্মের বৃত্তাকার প্যাচটির একটি উত্থিত সীমানা এবং একটি বেশিরভাগ পরিষ্কার কেন্দ্র রয়েছে।
Treatment of Tinea corporis
Oral antifungal ( Itraconazole/ Terbinafine)
ওরাল অ্যান্টিফাঙ্গাল (ইট্রাকোনাজোল/টেরবিনাফাইন)
For 2 to 3 weeks
2. Topical antifungal ( Imidadzole / Terbinafine)
Twice daily (Until the rash is completely disappears).
অপিক্যাল অ্যান্টিফাঙ্গাল (ইমিডাডজোল / টেরবিনাফাইন) দিনে দুবার (ফুসকুড়ি সম্পূর্ণরূপে অদৃশ্য না হওয়া পর্যন্ত)।
5. Tinea manuum fungal infection
What is tinea manuum fungal infection?
Tinea manuum is a fungal infection of the hands. Tinea is also called ringworm, and manuum refers to it being on the hands. When it’s found on the feet, it’s called tinea pedis or athlete’s foot.
টিনিয়া ম্যানুম হাতের ছত্রাক সংক্রমণ। টিনিয়াকে দাদও বলা হয় এবং ম্যানুয়াম বলতে বোঝায় এটি হাতে থাকা। যখন এটি পায়ে পাওয়া যায়, তখন একে বলা হয় টিনিয়া পেডিস বা অ্যাথলেটস ফুট।
Tinea causes a red, scaly rash that usually has a border that is slightly raised. This border usually creates a ring, which is why it’s sometimes referred to as ringworm.
টিনিয়া একটি লাল, আঁশযুক্ত ফুসকুড়ি সৃষ্টি করে যার সাধারণত একটি সীমানা থাকে যা সামান্য উঁচু হয়। এই সীমানাটি সাধারণত একটি রিং তৈরি করে, এই কারণে এটিকে কখনও কখনও দাদ হিসাবে উল্লেখ করা হয়।
Most parts of the body can get tinea or ringworm. Those parts include:
- hands
- feet
- groin
- scalp
- beard
- toenails and fingernails
Tinea is contagious. Tinea manuum fungal infection is a slightly less common form of tinea, and you often contract it by touching your feet or groin if they are infected. In fact, tinea will usually be on your feet if it’s on a hand.
টিনিয়া ছোঁয়াচে। টিনিয়া ম্যানুম হল টিনিয়ার একটি সামান্য কম সাধারণ রূপ, এবং আপনি প্রায়শই আপনার পা বা কুঁচকিতে স্পর্শ করলে এটি সংক্রামিত হয়। আসলে, টিনিয়া সাধারণত আপনার পায়ে থাকবে যদি এটি হাতে থাকে।
You can get tinea manuum from others who have the infection. Touching objects contaminated with fungus can also result in infection. Tinea in general is fairly common, and many people will get some form of it in their lifetime.
আপনি অন্যদের থেকে টিনিয়া ম্যানুম পেতে পারেন যাদের সংক্রমণ রয়েছে। ছত্রাক দ্বারা দূষিত বস্তু স্পর্শ করলেও সংক্রমণ হতে পারে। সাধারণভাবে টিনিয়া মোটামুটি সাধারণ, এবং অনেক লোক তাদের জীবদ্দশায় এটির কিছু রূপ পাবে।
Causes & Risk Factors of Tinea manuum fungal infection
Anyone can get tinea manuum, but there are some who are more likely to get it than others. People who are more likely to contract tinea manuum include:
- those who handle or are around animals
- those who play sports that involve close contact with skin
- those who use public showers in places like gyms or elsewhere
যে কেউ টিনিয়া ম্যানুম পেতে পারে, তবে এমন কিছু আছে যারা অন্যদের তুলনায় এটি পাওয়ার সম্ভাবনা বেশি। যাদের টিনিয়া ম্যানুম সংকুচিত হওয়ার সম্ভাবনা বেশি তাদের অন্তর্ভুক্ত:
যারা হ্যান্ডেল বা পশুদের কাছাকাছি আছে
যারা খেলাধুলা খেলে যা ত্বকের সাথে ঘনিষ্ঠ যোগাযোগ করে
যারা জিম বা অন্য কোথাও পাবলিক শাওয়ার ব্যবহার করেন
Symptoms
There are several common symptoms of tinea manuum.
- The infected area on your hand will normally start small and gradually become larger over time.
- The infection will generally start on the palm of the hand and may or may not spread to your fingers and the back of your hand.
- The area infected with tinea will be itchy, red, and have a scaly appearance.
- The infected area may also peel and flake.
আপনার হাতের সংক্রামিত স্থানটি সাধারণত ছোট হতে শুরু করবে এবং সময়ের সাথে সাথে ধীরে ধীরে বড় হবে। সংক্রমণ সাধারণত হাতের তালুতে শুরু হয় এবং আপনার আঙ্গুল এবং আপনার হাতের পিছনে ছড়িয়ে পড়তে পারে বা নাও পারে। টিনিয়ায় আক্রান্ত স্থানটি চুলকানি, লাল এবং আঁশযুক্ত চেহারা হবে। সংক্রামিত স্থানটি খোসা ছাড়তে পারে এবং ফ্লেক করতে পারে।
Tinea manuum tends to occur on just one hand and both feet. Depending on the fungus causing the tinea, the area may also blister and contain a clear liquid.
টিনিয়া ম্যানুম শুধুমাত্র এক হাত এবং উভয় পায়ে ঘটতে থাকে। টিনিয়া সৃষ্টিকারী ছত্রাকের উপর নির্ভর করে, এলাকায় ফোস্কাও হতে পারে এবং একটি পরিষ্কার তরল থাকতে পারে।
Pictures of Tinea Manuum
Treatment of Tinea Manuum fungal infection
- Topical antifungal ( Miconazole/ Terbinafine)
- টপিকাল অ্যান্টিফাঙ্গাল (মাইকোনাজল/টেরবিনাফাইন)
- Twice daily until the rash is clearly disappears.
- ফুসকুড়ি পরিষ্কারভাবে অদৃশ্য না হওয়া পর্যন্ত দিনে দুবার।
- Oral antifungal ( Fluconazole/ Itraconazole)
- ওরাল অ্যান্টিফাঙ্গাল (ফ্লুকোনাজোল/ইট্রাকোনাজোল)
According to oral dose of the specific antifungal drug.
নির্দিষ্ট অ্যান্টিফাঙ্গাল ওষুধের মৌখিক ডোজ অনুযায়ী।
6. Tinea Versicolor Fungal Infection
What is tinea versicolor fungal infection?
The fungus Malassezia is a type of yeast found on the surface of the skin. It normally doesn’t cause any health problems. In fact, many of the microbiota (or microscopic organisms), including yeasts like Malassezia, that live in large communities on your skin help protect you from infections and other pathogens that can cause harm or disease. They live alongside your body’s cells in symbiotic relationships, with skin cells and tiny organisms supporting and benefiting each other.
ম্যালাসেজিয়া ছত্রাক হল এক ধরনের খামির যা ত্বকের পৃষ্ঠে পাওয়া যায়। এটি সাধারণত কোনো স্বাস্থ্য সমস্যা সৃষ্টি করে না। প্রকৃতপক্ষে, ম্যালাসেজিয়ার মতো খামির সহ অনেক মাইক্রোবায়োটা (বা মাইক্রোস্কোপিক অর্গানিজম), যা আপনার ত্বকে বড় সম্প্রদায়ে বাস করে আপনাকে সংক্রমণ এবং অন্যান্য রোগজীবাণু থেকে রক্ষা করতে সাহায্য করে যা ক্ষতি বা রোগের কারণ হতে পারে। তারা আপনার শরীরের কোষগুলির সাথে সিম্বিওটিক সম্পর্কের মধ্যে বাস করে, ত্বকের কোষ এবং ক্ষুদ্র জীব একে অপরকে সমর্থন করে এবং উপকার করে।
What are the causes of Tinea versicolor fungal infection?
Tinea versicolor occurs when Malassezia grows rapidly on the surface of the skin. Doctors aren’t sure why this happens. Some factors may promote the growth of this yeast on the skin, including:
টিনিয়া ভার্সিকলার ঘটে যখন ম্যালাসেজিয়া ত্বকের উপরিভাগে দ্রুত বৃদ্ধি পায়। ডাক্তাররা নিশ্চিত নন কেন এটি ঘটে। কিছু কারণ ত্বকে এই খামিরের বৃদ্ধিকে উন্নীত করতে পারে, যার মধ্যে রয়েছে:
- hot and humid weather
- excessive sweating
- oily skin
- a weakened immune system
- hormonal changes
গরম এবং আর্দ্র আবহাওয়া অত্যাধিক ঘামা তৈলাক্ত ত্বক একটি দুর্বল ইমিউন সিস্টেম হরমোনের পরিবর্তন
Tinea versicolor can occur in people from all ethnic backgrounds, and it’s more common in adolescents and young adults. Adults are more likely to develop tinea versicolor if they visit an area with a subtropical climate.
টিনিয়া ভার্সিকলার সমস্ত জাতিগত ব্যাকগ্রাউন্ডের লোকেদের মধ্যে ঘটতে পারে এবং এটি কিশোর এবং তরুণ প্রাপ্তবয়স্কদের মধ্যে বেশি সাধারণ। প্রাপ্তবয়স্কদের টিনিয়া ভার্সিকলার হওয়ার সম্ভাবনা বেশি থাকে যদি তারা উপ-ক্রান্তীয় জলবায়ুযুক্ত অঞ্চলে যায়।
What are the symptoms of tinea versicolor fungal infection?
Discolored patches of skin are the most noticeable symptom of tinea versicolor, and these patches usually show up on the arms, chest, neck, or back. These patches may be:
ত্বকের বিবর্ণ প্যাচগুলি টিনিয়া ভার্সিকলারের সবচেয়ে লক্ষণীয় লক্ষণ এবং এই প্যাচগুলি সাধারণত বাহু, বুকে, ঘাড় বা পিঠে দেখা যায়। এই প্যাচগুলি হতে পারে:
- lighter (more common) or darker than the surrounding skin
- pink, red, tan, or brown
- dry, itchy, and scaly
- more prominent with tanning
- prone to disappear in cooler, less humid weather
আশেপাশের ত্বকের চেয়ে হালকা (আরো সাধারণ) বা গাঢ় গোলাপী, লাল, কষা বা বাদামী শুষ্ক, চুলকানি, এবং আঁশযুক্ত ট্যানিং সঙ্গে আরো বিশিষ্ট শীতল, কম আর্দ্র আবহাওয়ায় অদৃশ্য হয়ে যাওয়ার প্রবণতা
Tinea versicolor that develops in people with dark skin may result in the loss of skin color, known as hypopigmentation. For some people, the skin may darken instead of lighten. This condition is known as hyperpigmentation.
Some individuals who develop tinea versicolor don’t have any significant changes in their skin color or appearance.
In addition to changes in the color of your skin, you may also experience itchy skin.
টিনিয়া ভার্সিকলার যা গাঢ় ত্বকের লোকেদের মধ্যে বিকশিত হয় তার ফলে ত্বকের রঙ নষ্ট হতে পারে, যা হাইপোপিগমেন্টেশন নামে পরিচিত। কিছু লোকের জন্য, ত্বক হালকা হওয়ার পরিবর্তে কালো হতে পারে। এই অবস্থা হাইপারপিগমেন্টেশন নামে পরিচিত। কিছু ব্যক্তি যারা টিনিয়া ভার্সিকলার বিকাশ করে তাদের ত্বকের রঙ বা চেহারাতে কোনও উল্লেখযোগ্য পরিবর্তন হয় না। আপনার ত্বকের রঙের পরিবর্তন ছাড়াও, আপনি চুলকানিও অনুভব করতে পারেন।
What are the risk factors for tinea versicolor fungal infection?
Various environmental and biological factors can put you at a higher risk for this condition, including:
বিভিন্ন পরিবেশগত এবং জৈবিক কারণগুলি আপনাকে এই অবস্থার জন্য একটি উচ্চ ঝুঁকিতে ফেলতে পারে, যার মধ্যে রয়েছে:
- a family history of tinea versicolor
- excessive sweating
- a humid, warm climate
- a weak immune system
- taking medications that weaken the immune system
- some types of cancer
টিনিয়া ভার্সিকলারের পারিবারিক ইতিহাস অত্যাধিক ঘামা একটি আর্দ্র, উষ্ণ জলবায়ু একটি দুর্বল ইমিউন সিস্টেম রোগ প্রতিরোধ ক্ষমতা দুর্বল করে এমন ওষুধ গ্রহণ কিছু ধরণের ক্যান্সার
Treatment of tinea versicolor fungal infection
- Topical antifungal ( clotrimazole/ miconazole/ selenium sulfide/ terbinafine)
- Oral antifungal ( Ketoconazole/ Fluconazole/ Itraconazole)
টপিকাল অ্যান্টিফাঙ্গাল (ক্লোট্রিমাজোল/মাইকোনাজল/সেলেনিয়াম সালফাইড/টেরবিনাফাইন) ওরাল অ্যান্টিফাঙ্গাল (কেটোকোনাজোল/ফ্লুকোনাজোল/ইট্রাকোনাজোল)
Prevention of tinea versicolor fungal infection
- avoiding excessive heat
- avoiding tanning or excessive sun exposure
- avoiding excessive sweating
অতিরিক্ত তাপ এড়ানো ট্যানিং বা অতিরিক্ত সূর্যের এক্সপোজার এড়ানো অতিরিক্ত ঘাম এড়ানো
7. Tinea unguium fungal infection
Clinical features of Tinea unguium fungal infection
Tinea unguium is most often due to Trichophyton rubrum and T.interdigitale. It should be distinguished from other causes of onychomycosis:
Tinea unguium প্রায়শই Trichophyton rubrum এবং T.interdigitale এর কারণে হয়। onychomycosis এর অন্যান্য কারণ থেকে এটি আলাদা করা উচিত:
- Candida species which often cause paronychia
- Moulds including Scopulariopsis brevicaulis, Fusarium spp., Aspergillus spp., Alternaria, Acremonium, Scytalidinum dimidiatum and Scytalidinium hyalinum
Tinea unguium is increasingly prevalent with increased age and spreads from tinea pedis or less often, tinea manuum. It may affect one or more toenails and/or fingernails and most often involves the great toenail or the little toenail. It is often confused with non-infected nail dystrophy due to skin disease, particularly psoriasis (also dermatitis, lichen planus, viral warts, ageing changes).
Tinea unguium ক্রমবর্ধমান বয়সের সাথে প্রচলিত হচ্ছে এবং টিনিয়া পেডিস বা কম প্রায়ই, টিনিয়া ম্যানুম থেকে ছড়ায়। এটি এক বা একাধিক পায়ের নখ এবং/অথবা আঙুলের নখকে প্রভাবিত করতে পারে এবং প্রায়শই বড় পায়ের নখ বা ছোট পায়ের নখ জড়িত। এটি প্রায়শই চর্মরোগের কারণে, বিশেষ করে সোরিয়াসিস (এছাড়াও ডার্মাটাইটিস, লাইকেন প্ল্যানাস, ভাইরাল ওয়ার্টস, বার্ধক্য পরিবর্তন) কারণে অ-সংক্রমিত নখের ডিস্ট্রোফির সাথে বিভ্রান্ত হয়।
What are the different patterns of onychomycosis?
- Lateral onychomycosis. A white or yellow opaque streak appears at one side of the nail.
- Subungual hyperkeratosis. Scaling occurs under the nail.
- Distal onycholysis0. The end of the nail lifts up. The free edge often crumbles.
- Superficial white onychomycosis. Flaky white patches and pits appear on the top of the nail plate.
- Proximal onychomycosis. Yellow spots appear in the half-moon (lunula).
- Complete destruction of the nail.
পাশ্বর্ীয় onychomycosis. পেরেকের একপাশে একটি সাদা বা হলুদ অস্বচ্ছ রেখা দেখা যায়। সাবাংগুয়াল হাইপারকেরাটোসিস। পেরেকের নিচে স্কেলিং হয়। ডিস্টাল onycholysis0. পেরেকের শেষটি উপরে উঠে যায়। মুক্ত প্রান্তটি প্রায়শই ভেঙে যায়। সুপারফিসিয়াল সাদা অনাইকোমাইকোসিস। নেইল প্লেটের উপরে ফ্ল্যাকি সাদা ছোপ এবং গর্ত দেখা যায়। প্রক্সিমাল অনাইকোমাইকোসিস। অর্ধ-চাঁদে (লুনুলা) হলুদ দাগ দেখা যায়। পেরেক সম্পূর্ণ ধ্বংস.
Onychomycosis
Treatment of onychomycosis fungal infection
- Oral antifungal ( Fluconazole / Itraconazole )
According to the doses of the specific antifungal medicine)
- Topical antifungal ( Tinaderm solution after washing with moderate hot salty water).
Topical antifungals are used twice weekly for 6 -12 months for nail plate infections:
The duration of therapy ranges from 6-12 weeks (fingernails) or 3-6 months (toenails):
Candidiasis
Oral Candidiasis ( Oral Thrush) Fungal Infection
Candidiasis is an infection caused by a yeast (a type of fungus) called Candida. Candida normally lives on the skin and inside the body, in places such as the mouth, throat, gut, and vagina, without causing any problems. Sometimes, Candida can multiply and cause an infection if the environment inside the mouth, throat, or esophagus changes in a way that encourages fungal growth.
ক্যান্ডিডিয়াসিস হল ক্যান্ডিডা নামক একটি খামির (এক ধরনের ছত্রাক) দ্বারা সৃষ্ট একটি সংক্রমণ। Candida সাধারণত ত্বকে এবং শরীরের অভ্যন্তরে, মুখ, গলা, অন্ত্র এবং যোনির মতো জায়গায় কোনো সমস্যা না করেই বাস করে। কখনও কখনও, মুখ, গলা বা খাদ্যনালীর ভেতরের পরিবেশ যদি ছত্রাকের বৃদ্ধিকে উৎসাহিত করে এমনভাবে পরিবর্তিত হয় তবে ক্যানডিডা সংখ্যাবৃদ্ধি করে এবং সংক্রমণ ঘটাতে পারে।
Candidiasis in the mouth and throat is also called thrush or oropharyngeal candidiasis. Candidiasis in the esophagus (the tube that connects the throat to the stomach) is called esophageal candidiasis or Candida esophagitis. Esophageal candidiasis is one of the most common infections in people living with HIV/AIDS.
মুখ ও গলায় ক্যানডিডিয়াসিসকে থ্রাশ বা অরোফ্যারিঞ্জিয়াল ক্যানডিডিয়াসিসও বলা হয়। খাদ্যনালীতে থাকা ক্যান্ডিডিয়াসিস (যে টিউবটি গলাকে পাকস্থলীর সাথে সংযুক্ত করে) তাকে ইসোফেজিয়াল ক্যান্ডিডিয়াসিস বা ক্যান্ডিডা ইসোফ্যাগাইটিস বলে। এইচআইভি/এইডস সহ বসবাসকারী ব্যক্তিদের মধ্যে খাদ্যনালী ক্যান্ডিডিয়াসিস সবচেয়ে সাধারণ সংক্রমণগুলির মধ্যে একটি।
Symptoms of oral candidiasis fungal infection
Candidiasis in the mouth and throat can have many different symptoms, including:
- White patches on the inner cheeks, tongue, roof of the mouth, and throat (photo showing candidiasis in the mouth)
- Redness or soreness
- Cotton-like feeling in the mouth
- Loss of taste
- Pain while eating or swallowing
- Cracking and redness at the corners of the mouth
ভিতরের গালে, জিহ্বা, মুখের ছাদ এবং গলায় সাদা ছোপ (ফটো মুখের ক্যান্ডিডিয়াসিস দেখাচ্ছে) লালভাব বা ব্যথা মুখে তুলোর মতো অনুভূতি রুচি নষ্ট হওয়া খাওয়া বা গিলে ফেলার সময় ব্যথা মুখের কোণে ফাটল এবং লালভাব
Symptoms of candidiasis in the esophagus usually include pain when swallowing and difficulty swallowing.
খাদ্যনালীতে ক্যানডিডিয়াসিসের লক্ষণগুলির মধ্যে সাধারণত গিলে ফেলার সময় ব্যথা এবং গিলতে অসুবিধা অন্তর্ভুক্ত থাকে।
Contact your healthcare provider if you have symptoms that you think are related to candidiasis in the mouth, throat, or esophagus.
মুখ, গলা বা খাদ্যনালীতে ক্যানডিডিয়াসিসের সাথে সম্পর্কিত বলে মনে করেন এমন লক্ষণ থাকলে আপনার স্বাস্থ্যসেবা প্রদানকারীর সাথে যোগাযোগ করুন।
Risk and Prevention
Candidiasis in the mouth, throat, or esophagus is uncommon in healthy adults. People who are at higher risk for getting candidiasis in the mouth and throat include babies, especially those younger than 1 month of age, and people with at least one of these factors:
ঝুঁকি এবং প্রতিরোধ মুখ, গলা বা খাদ্যনালীতে ক্যানডিডিয়াসিস সুস্থ প্রাপ্তবয়স্কদের মধ্যে অস্বাভাবিক। যাদের মুখে ও গলায় ক্যানডিডিয়াসিস হওয়ার ঝুঁকি বেশি তাদের মধ্যে রয়েছে শিশু, বিশেষ করে যাদের বয়স 1 মাসের কম, এবং যাদের মধ্যে অন্তত একটি এই কারণ রয়েছে:
- Wear dentures
- Have diabetes
- Have cancer
- Have HIV/AIDS
- Take antibiotics or corticosteroids, including inhaled corticosteroids for conditions like asthma
- Take medications that cause dry mouth or have medical conditions that cause dry mouth
- Smoke
দাঁতের কাপড় পরুন ডায়াবেটিস আছে ক্যান্সার হয়েছে এইচআইভি/এইডস আছে হাঁপানির মতো অবস্থার জন্য ইনহেলড কর্টিকোস্টেরয়েড সহ অ্যান্টিবায়োটিক বা কর্টিকোস্টেরয়েড গ্রহণ করুন শুষ্ক মুখের কারণ বা শুষ্ক মুখের কারণ এমন কিছু ওষুধ গ্রহণ করুন ধোঁয়া
Most people who get candidiasis in the esophagus have weakened immune systems, meaning that their bodies don’t fight infections well. This includes people living with HIV/AIDS and people who have blood cancers such as leukemia and lymphoma. People who get candidiasis in the esophagus often also have candidiasis in the mouth and throat.
বেশিরভাগ লোক যারা খাদ্যনালীতে ক্যানডিডিয়াসিস পান তাদের ইমিউন সিস্টেম দুর্বল হয়ে পড়ে, যার অর্থ তাদের শরীর সংক্রমণের সাথে ভালভাবে লড়াই করে না। এর মধ্যে এইচআইভি/এইডস সহ বসবাসকারী ব্যক্তিরা এবং লিউকেমিয়া এবং লিম্ফোমার মতো ব্লাড ক্যান্সার রয়েছে এমন ব্যক্তিদের অন্তর্ভুক্ত। যারা খাদ্যনালীতে ক্যানডিডিয়াসিস পান তাদের প্রায়ই মুখ ও গলায় ক্যানডিডিয়াসিস হয়।
Prevention of candidiasis fungal infection
Ways to help prevent candidiasis in the mouth and throat include:
মুখ ও গলায় ক্যানডিডিয়াসিস প্রতিরোধে সাহায্য করার উপায়গুলির মধ্যে রয়েছে:
- Maintain good oral health
- Rinse your mouth or brush your teeth after using inhaled corticosteroids
ভাল মৌখিক স্বাস্থ্য বজায় রাখুন ইনহেলড কর্টিকোস্টেরয়েড ব্যবহার করার পরে আপনার মুখ ধুয়ে ফেলুন বা আপনার দাঁত ব্রাশ করুন
Sources
Candida normally lives in the mouth, throat, and the rest of the digestive tract without causing any problems. Sometimes, Candida can multiply and cause an infection if the environment inside the mouth, throat, or esophagus changes in a way that encourages its growth.
This can happen when:
Candida সাধারণত মুখ, গলা এবং পরিপাকতন্ত্রের বাকি অংশে কোনো সমস্যা না করেই বাস করে। কখনও কখনও, মুখ, গলা বা খাদ্যনালীর ভেতরের পরিবেশ যদি এর বৃদ্ধিকে উৎসাহিত করে এমনভাবে পরিবর্তিত হয় তবে ক্যানডিডা সংখ্যাবৃদ্ধি করে এবং সংক্রমণ ঘটাতে পারে।
এটি ঘটতে পারে যখন:Candida সাধারণত মুখ, গলা এবং পরিপাকতন্ত্রের বাকি অংশে কোনো সমস্যা না করেই বাস করে। কখনও কখনও, মুখ, গলা বা খাদ্যনালীর ভেতরের পরিবেশ যদি এর বৃদ্ধিকে উৎসাহিত করে এমনভাবে পরিবর্তিত হয় তবে ক্যানডিডা সংখ্যাবৃদ্ধি করে এবং সংক্রমণ ঘটাতে পারে।
এটি ঘটতে পারে যখন:Candida সাধারণত মুখ, গলা এবং পরিপাকতন্ত্রের বাকি অংশে কোনো সমস্যা না করেই বাস করে। কখনও কখনও, মুখ, গলা বা খাদ্যনালীর ভেতরের পরিবেশ যদি এর বৃদ্ধিকে উৎসাহিত করে এমনভাবে পরিবর্তিত হয় তবে ক্যানডিডা সংখ্যাবৃদ্ধি করে এবং সংক্রমণ ঘটাতে পারে।
এটি ঘটতে পারে যখন:
- a person’s immune system becomes weakened,
- if antibiotics affect the natural balance of microbes in the body,
- or for a variety of other reasons in others group of people
একজন ব্যক্তির ইমিউন সিস্টেম দুর্বল হয়ে যায়,
যদি অ্যান্টিবায়োটিক শরীরে জীবাণুর প্রাকৃতিক ভারসাম্যকে প্রভাবিত করে,
বা অন্যদের গ্রুপে বিভিন্ন কারণে
Treatment of Candidiasis Fungal Infection
- Topical antifungal ( Miconazole/ Nystatin )
Twice daily dose to the affected area of mouth – 7 to 14 days.
- Oral or IV antifungal ( Fluconazole)
Vaginal Candidiasis Fungal Infection
Candidiasis is an infection caused by a yeast (a type of fungus) called Candida. Candida normally lives inside the body (in places such as the mouth, throat, gut, and vagina) and on skin without causing any problems. Sometimes Candida can multiply and cause an infection if the environment inside the vagina changes in a way that encourages its growth. Candidiasis in the vagina is commonly called a “vaginal yeast infection.” Other names for this infection are “vaginal candidiasis,” “vulvovaginal candidiasis,” or “candidal vaginitis.”
ক্যান্ডিডিয়াসিস হল ক্যান্ডিডা নামক একটি খামির (এক ধরনের ছত্রাক) দ্বারা সৃষ্ট একটি সংক্রমণ। Candida সাধারণত শরীরের অভ্যন্তরে (মুখ, গলা, অন্ত্র এবং যোনির মতো জায়গায়) এবং ত্বকে কোনো সমস্যা না করেই বাস করে। কখনও কখনও ক্যানডিডা সংখ্যাবৃদ্ধি করতে পারে এবং সংক্রমণ ঘটাতে পারে যদি যোনির ভেতরের পরিবেশ এমনভাবে পরিবর্তিত হয় যা এর বৃদ্ধিকে উৎসাহিত করে। যোনিতে ক্যানডিডিয়াসিসকে সাধারণত "যোনি খামির সংক্রমণ" বলা হয়। এই সংক্রমণের অন্যান্য নাম হল "যোনি ক্যান্ডিডিয়াসিস", "ভালভোভাজাইনাল ক্যানডিডিয়াসিস," বা "ক্যান্ডিডাল ভ্যাজাইনাইটিস।"
Symptoms of vaginal candidiasis fungal infection
The symptoms of vaginal candidiasis include:
- Vaginal itching or soreness
- Pain during sexual intercourse
- Pain or discomfort when urinating
- Abnormal vaginal discharge
যোনিতে চুলকানি বা ব্যথা যৌন মিলনের সময় ব্যথা প্রস্রাব করার সময় ব্যথা বা অস্বস্তি অস্বাভাবিক যোনি স্রাব
Although most vaginal candidiasis is mild, some women can develop severe infections involving redness, swelling, and cracks in the wall of the vagina.
Contact your healthcare provider if you have any of these symptoms. These symptoms are similar to those of other types of vaginal infections, which are treated with different types of medicines. A healthcare provider can tell you if you have vaginal candidiasis and how to treat it.
যদিও বেশিরভাগ যোনি ক্যান্ডিডিয়াসিস হালকা, কিছু মহিলার যোনির দেয়ালে লালভাব, ফোলাভাব এবং ফাটল সহ গুরুতর সংক্রমণ হতে পারে।
আপনার যদি এই লক্ষণগুলির মধ্যে কোনটি থাকে তবে আপনার স্বাস্থ্যসেবা প্রদানকারীর সাথে যোগাযোগ করুন। এই লক্ষণগুলি অন্যান্য ধরণের যোনি সংক্রমণের মতো, যেগুলি বিভিন্ন ধরণের ওষুধ দিয়ে চিকিত্সা করা হয়। আপনার যোনি ক্যান্ডিডিয়াসিস আছে কিনা এবং এটি কীভাবে চিকিত্সা করা যায় তা একজন স্বাস্থ্যসেবা প্রদানকারী আপনাকে বলতে পারেন।যদিও বেশিরভাগ যোনি ক্যান্ডিডিয়াসিস হালকা, কিছু মহিলার যোনির দেয়ালে লালভাব, ফোলাভাব এবং ফাটল সহ গুরুতর সংক্রমণ হতে পারে।
Risk & Prevention
Who gets vaginal candidiasis?
Vaginal candidiasis is common, though more research is needed to understand how many women are affected. Women who are more likely to get vaginal candidiasis include those who:
যোনি ক্যান্ডিডিয়াসিস সাধারণ, যদিও কতজন মহিলা আক্রান্ত হয়েছেন তা বোঝার জন্য আরও গবেষণা প্রয়োজন। যেসব মহিলার যোনি ক্যান্ডিডিয়াসিস হওয়ার সম্ভাবনা বেশি তাদের অন্তর্ভুক্ত যারা:
- Are pregnant
- Use hormonal contraceptives (for example, birth control pills)
- Have diabetes
- Have a weakened immune system (for example, due to HIV infection or medicines that weaken the immune system, such as steroids and chemotherapy)
- Are taking or have recently taken antibiotics
গর্ভবতী হরমোনাল গর্ভনিরোধক ব্যবহার করুন (উদাহরণস্বরূপ, জন্ম নিয়ন্ত্রণ বড়ি) ডায়াবেটিস আছে একটি দুর্বল ইমিউন সিস্টেম আছে (উদাহরণস্বরূপ, এইচআইভি সংক্রমণের কারণে বা ওষুধ যা ইমিউন সিস্টেমকে দুর্বল করে, যেমন স্টেরয়েড এবং কেমোথেরাপি) সম্প্রতি অ্যান্টিবায়োটিক গ্রহণ করছেন বা গ্রহণ করেছেন
Prevention of Vaginal Candidiasis
Wearing cotton underwear might help reduce the chances of getting a yeast infection.
Scientists estimate that about 20% of women normally have Candida in the vagina without having any symptoms. Sometimes, Candida can multiply and cause an infection if the environment inside the vagina changes in a way that encourages its growth. This can happen because of hormones, medicines, or changes in the immune system.
সুতির অন্তর্বাস পরিধান একটি খামির সংক্রমণ হওয়ার সম্ভাবনা কমাতে সাহায্য করতে পারে।
বিজ্ঞানীরা অনুমান করেন যে প্রায় 20% মহিলার সাধারণত কোনো উপসর্গ ছাড়াই যোনিতে ক্যান্ডিডা থাকে। কখনও কখনও, ক্যান্ডিডা বৃদ্ধি করতে পারে এবং সংক্রমণ ঘটাতে পারে যদি যোনির ভিতরে পরিবেশ এমনভাবে পরিবর্তিত হয় যা এর বৃদ্ধিকে উৎসাহিত করে। হরমোন, ওষুধ বা ইমিউন সিস্টেমের পরিবর্তনের কারণে এটি ঘটতে পারে।সুতির অন্তর্বাস পরিধান একটি খামির সংক্রমণ হওয়ার সম্ভাবনা কমাতে সাহায্য করতে পারে।
Treatment
- Oral antifungal ( Fluconazole )
Once daily dose
- Topical vaginal antifungal ( Nystatin/ Flucytosine)
Twice daily dose inside the infected vagina.
Composed by-Sonia Akter
 HRTD Medical Institute
HRTD Medical Institute